治疗流程
请注意,同一药物不同名称的剂型和剂量可能不同: 参见免责声明
第一选择
吸入沙丁胺醇 : 2.5 至 5 mg 喷雾,每 20 分钟一次,最多持续 2 小时或直至有临床改善,之后每 4-6 小时给药一次;(100 μg/定量吸入器)100-200 μg(1-2 喷),每 20 分钟一次,最多持续 2 小时或直至有临床改善,之后每 4-6 小时给药一次
和/或
异丙托溴铵吸入剂 : 0.25 至 0.5 mg 喷雾,每 20 分钟吸入一次,最多持续 2 小时或直至有临床改善,之后 4-6 小时给药一次;(20 μg/定量吸入器)40 μg(2 喷),每 20 分钟吸入一次,最多持续 2 小时或直至有临床改善,之后每 4-6 小时给药一次
短效支气管舒张剂包括 β-2 受体激动剂和抗胆碱能支气管舒张剂。这些药物可以通过雾化器或定量吸入装置传送,[244] 两种方式均可减轻呼吸困难的症状,并可能通过减轻肺过度充气改善气流;[245] 对于急性加重的患者应该作为初始治疗立即应用。[207] 一项系统评价并未发现,通过雾化器吸入短效支气管扩张剂与通过定量吸入器吸入短效支气管扩张剂相比,FEV1 有显著差异。[244] 重度呼吸困难且吸气流速低的患者应用定量吸入装置时,可能很难掌握正确的技巧和达到正确给药;此类患者使用雾化治疗可能会更容易一些。需要观察实施过程并应用储雾罐。目前没有足够证据显示,应用定量吸入器还是雾化器对慢阻肺急性加重、通过气管插管接受机械通气治疗的患者传送支气管舒张剂是最优方法。[246]
β2-受体激动剂是优选一线治疗,因为它们比抗胆碱能支气管舒张剂作用更迅速。应用 β2-受体激动剂初始治疗时可能会导致暂时的 PaO2 下降。[247] 如果最初短效支气管舒张剂没有足够效果,应该增加频率并联合应用抗胆碱能支气管舒张剂。[248][249] 雾化吸入异丙托溴铵可以和雾化吸入沙丁胺醇联合使用。异丙托溴铵在患者由于应用 β-2 受体激动剂后出现严重不良反应时代替沙丁胺醇。
目前还不清楚联合应用 β2-受体激动剂和抗胆碱能支气管舒张剂是否有额外获益。[248][250][251] 尽管没有明确的证据证实联合治疗可以改善预后,但患者可能获得症状改善和更多的支气管舒张作用,因为这些药物的作用机制不同。联合治疗通常推荐用于单独使用 β-2 受体激动剂改善不明显的患者。[1]
临床改善后,给药间隔可在病情允许的情况下延长。
在 COPD 急性加重时支气管扩张剂的最佳剂量尚未确定,但指南一般建议增加剂量或给药频率。以下提供的建议剂量仅作指导参考,应当参阅当地的方案。
针对经选择患者组全部患者的治疗推荐
第一选择
泼尼松龙 : 30-40 mg,口服,每日一次,持续 5-7 天
或
甲泼尼松龙 : 40-60 mg/日,口服,每日一次或分两次给药,连续用药 5-7 天
或
甲泼尼龙琥珀酸钠 : 0.5-2 mg/kg,静脉使用,每 6 小时一次,持续最多 72 小时,随后逐渐减量或改为口服给药
使用全身用皮质类固醇治疗 COPD 急性加重可以更早期提高 FEV1,改善氧合,加快恢复速度,缩短住院治疗时间,降低治疗失败率并减少疾病复发。[1][126][196][197][198] 但是,没有证据显示应用皮质类固醇对死亡率有影响。[197] 对于急性加重伴有呼吸衰竭和需要机械通气的患者获益不清楚。[197][201]
关于糖皮质激素应用获益的研究采用了不同的剂量和治疗时间。既往国家和国际指南建议患者使用 30-40 mg 的泼尼松龙或等效药物治疗 7-14 天。[210][248] 除了可能避免肾上腺功能不全之外,尚不清楚逐渐降低全身性皮质类固醇剂量是否会带来临床疗效。一项随机对照临床试验显示,就随后 6 个月中发生加重的风险而言,以 40 mg/日的剂量应用泼尼松龙治疗 5 天不劣于治疗 14 天。[252] 慢性阻塞性肺疾病全球倡议 (GOLD) 指南推荐该为期 5 天的治疗方案。[1] 美国退伍军人事务部建议用相似剂量(30-40 mg/日)的泼尼松龙治疗 5-7 天。[210] 也可以使用等效口服剂量的甲泼尼龙。一份系统评价发现,短期(约 5 天)和更长期(10-14 天)全身用皮质类固醇治疗结束时的治疗失败或复发风险、不良事件发生的可能性、住院治疗时间或肺功能并无差异。[197]
全身糖皮质激素应该在首次应用短效吸入支气管舒张剂后开始应用。
糖尿病常见于 COPD 患者,接受全身用皮质类固醇治疗的患者对高血糖的治疗需求更为常见。[196][197]
氧疗推荐用于出现低氧血症(PaO2<60 mmHg, SaO2≤90%)的急性加重患者。最好通过高流量的文丘里面罩控制性传送 24%~28% 的氧气。[181] 氧疗的目标是 PaO2≥60 mmHg 和 SaO2≥90%。[13][46] 对于高碳酸血症和更重的急性加重患者,推荐开始氧疗后 30~60 分钟进行动脉血气分析。氧疗可能导致高碳酸血症、酸中毒和呼吸衰竭的恶化,是由于 V/Q 失衡的加重和氧合红细胞携带 CO2 能力下降(Haldane 效应)所致。因此,通过高流量的文丘里面罩传送氧气优于鼻导管,因为鼻导管精确度差,传送的吸入氧浓度高。[259] 精确调节吸氧浓度即便在院前(例如,去医院的途中)也是很重要的,可以防止呼吸性酸中毒的恶化,可能影响病死率。[195] 当患者吸入室内空气时可维持 PaO2≥60 mmHg 和/或 SaO2≥90% 时可以停止氧疗。
针对经选择患者组全部患者的治疗推荐
第一选择
阿莫西林 : 500 mg,口服,每日三次
或
多西环素 : 100 mg,口服,每日两次
或
甲氧苄啶/磺胺甲噁唑 : 160/800 mg,口服,每日两次
或
阿奇霉素 : 第一天 500 mg,口服,每日一次,随后 250 mg,口服,每日一次,连服 4 天
第二选择
头孢呋辛 : 250-500 mg,口服,每日两次;750 mg,静脉给药,每 8 小时一次
或
阿莫西林/克拉维酸 : 875 mg,口服,每日两次
更多或
克拉霉素 : 500 mg,口服,每日两次
严重程度取决于患者既往状态和之前基线检查(基于症状、体格检查、肺功能、动脉血气分析)的任何变化情况。
对于有需要辅助通气的严重加重患者和疑似细菌感染是急性加重诱因的患者,应该给予抗生素治疗,[13][31][260] 包括在伴脓痰增加、痰量增多和/或呼吸困难加重的急性加重时。[1][177][210]
对于结局不良风险较低且急性发作严重程度较轻的患者,考虑使用更窄谱抗生素(例如阿莫西林、阿莫西林/克拉维酸、多西环素、四环素类药物、第二代头孢菌素、大环内酯类药物、甲氧苄啶/磺胺甲噁唑)治疗。[210]
研究已表明,对于轻至中度 COPD 加重患者,短期(例如,5 天)抗生素治疗与>5 天的抗生素治疗同样有效,[261][262] 推荐的疗程通常为 5-7 天。[1]
针对经选择患者组全部患者的治疗推荐
第一选择
左氧氟沙星 : 500 mg,口服,每日 1 次,持续 3~10 天,或750 mg,口服,每日 1 次,持续 5 天
或
环丙沙星 : 500 mg,口服,每日 2 次,持续 7~10 天
或
莫西沙星 : 400 mg,口服/静脉用药,每日 1 次,持续 3~10 天
或
氨苄西林/舒巴坦 : 1.5~3 g,静脉内给药,每 6 小时一次
更多或
替卡西林/克拉维酸 : 3.2 g,静脉内给药,每 6 小时一次
更多或
哌拉西林/他唑巴坦 : 2.25~4.5 g,静脉内给药,每 6 小时一次
更多或
万古霉素 : 500~1000 mg,静脉输注,每 12 小时一次
严重程度取决于患者既往状态和之前基线检查(基于症状、体格检查、肺功能、动脉血气分析)的变化情况。使用辅助肌、反常呼吸、发绀、新发外周水肿、血流动力学不稳定和精神状态恶化(例如,意识模糊、嗜睡、昏迷)是加重严重程度的重要指征。[1]
对于有需要辅助通气的严重加重患者和疑似细菌感染是急性加重诱因的患者,应该给予抗生素治疗,[1][13][31][260] 包括在伴脓痰增加、痰量增多和/或呼吸困难加重的急性加重时。[1][177][210]
推荐使用广谱抗生素(例如,超广谱 β-内酰胺复方药物、氟喹诺酮类药物和万古霉素)治疗结局欠佳风险较高、基线 COPD 较严重或发作较重的患者,[61][210] 包括需要住院治疗的患者。对于存在此感染风险的患者,适用具有抗铜绿假单胞菌活性的药物。[31]
抗菌药物的选择还应该基于当地细菌耐药情况。痰液培养或气管内吸出物(已经插管的患者)被推荐用于评估有严重肺功能受损、有频繁加重史以及因 COPD 加重而住院治疗或需要机械通气的患者的细菌感染。[1][31]
严重程度取决于患者既往状态和之前基线检查(基于症状、体格检查、肺功能、动脉血气分析)的变化情况。使用辅助呼吸肌、反常呼吸、发绀、新发外周水肿、血流动力学不稳定和精神状态恶化(例如,意识模糊、嗜睡、昏迷)是加重严重程度的重要指征。[1]
呼吸衰竭在重度慢阻肺急性加重的患者很常见。研究已表明,在这些患者中应用无创正压通气 (non-invasive positive-pressure ventilation, NPPV) 可以改善气体交换、减轻呼吸困难、减少对气管内插管的需要、减少并发症(例如肺炎)、缩短住院治疗时间并降低死亡率。[1][174][221][222][263][264][265] [  ]
]
对存在以下一种或多种情况的患者,应考虑使用 NPPV:呼吸性酸中毒(PaCO2≥6.0 kPa 或 45 mmHg,动脉血 pH 值≤7.35);临床体征提示呼吸肌疲劳、呼吸功增加或两者兼有的重度呼吸困难,例如使用辅助呼吸肌、腹部反常运动或肋间隙回缩;尽管给予辅助供氧治疗,仍有持续性低氧血症。[1]
典型情况下,患者呼吸困难的水平和生理状态在 1~4 小时内可以改善。[266] 但是,NPPV 不是所有患者都能成功,临床医师应该与接受 NPPV 的患者讨论有创机械通气的风险和获益,以决定他们希望的治疗方案。
严重程度取决于患者既往状态和之前基线检查(基于症状、体格检查、肺功能、动脉血气分析)的变化情况。使用辅助呼吸肌、反常呼吸、发绀、新发外周水肿、血流动力学不稳定和精神状态恶化(例如,意识模糊、嗜睡、昏迷)是加重严重程度的重要指征。[1][46]
无创正压通气(NPPV)可能失败。对于符合以下情形的患者,应该考虑有创机械通气治疗:完全呼吸停止或心脏停搏;尽管应用 NPPV 仍发生或有迹象表明即将发生急性呼吸衰竭;精神状态不佳或心血管状态不稳定;有高误吸风险;有黏稠或大量分泌物;不适于应用 NPPV(例如颅面外伤、近期胃食管手术、焦虑障碍)。[224]
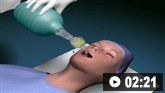 气管插管的动画演示
气管插管的动画演示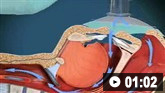 球囊面罩通气的动画演示
球囊面罩通气的动画演示有创机械通气的生理学标准包括:严重缺氧、不能耐受 NPPV 或 NPPV 失败、呼吸停止或心脏停搏、不规则呼吸伴喘息或意识丧失、大量误吸或持续呕吐、不能清除呼吸道分泌物、心率<50 次/分伴清醒度下降、对治疗无反应的严重血流动力学不稳定或者严重室性或室上性心律失常。[1][225]
重度疾病患者中,死亡风险非常高(11%-49%),因而应给予有创机械通气。[13][226] 机械通气的并发症包括呼吸机相关性肺炎和气压伤。
重度慢阻肺患者撤除机械通气可能很困难。[224] 应用 NPPV 辅助撤机可以降低撤机失败率和医院获得性肺炎的发生率,可能降低病死率。[223][227]
慢阻肺患者经历慢阻肺急性加重通常有骨骼肌功能障碍,可能是由于体力活动受限、营养失衡、糖皮质激素应用和/或全身炎症因子所致。[267][268]
肺康复治疗是一个多学科合作的治疗模式,身体康复的同时还需要对疾病管理、营养、其他生活方式问题(例如戒烟、药物依从性和吸入装置使用方法、吸氧和保持活动)进行指导。 [232][233]
运动训练,特别是对抗阻力训练和经皮肌肉电刺激应该在慢阻肺急性加重住院期间开始,有较好的耐受性,并能防止肌肉功能下降和加速功能状态恢复。[234][235][236]
在急性加重恢复期早期进行肺康复治疗安全有效,可以改善运动耐量、活动能力、慢阻肺的症状程度和生活质量。[237][238][239][241][269][270][271] 急性加重后期在门诊设置综合督导的肺康复治疗也减少未来的住院风险,可能降低病死率。[232][238][242] 由于慢阻肺患者和其急性加重有很高的异质性,患者是否从呼吸康复中获益取决于合并症和其他个体患者的特征。
疾病管理项目可能有帮助,[231][272][273][274] 但是它们的应用还有争议,一项随机对照研究被迫早期终止,因为综合治疗计划组的患者和接受指南为基础的常规临床治疗组的患者相比病死率显著增高。[275] 另一项研究对于慢阻肺急性加重患者住院后进行未督导的家庭运动训练,发现在出院后 6 个月出现病死率升高。[243]
目前一些数据显示,呼吸科护士参与的家庭病床照护对于部分中度 COPD 加重患者可能是合适的。[276] [  ] 但是,这种方法还没有作为常规护理的方法,[88][277] 生命体征不稳定、气体交换失代偿、急性呼吸性酸中毒、低氧血症加重、精神状态改变或有严重共病的人群不适合采用这种方法。
] 但是,这种方法还没有作为常规护理的方法,[88][277] 生命体征不稳定、气体交换失代偿、急性呼吸性酸中毒、低氧血症加重、精神状态改变或有严重共病的人群不适合采用这种方法。
一项随机对照研究显示应用护士为中心的远程辅助方案可以减少慢阻肺患者急性加重的发生和住院。这种方法的应用可以节约费用。[278] 但是,另一项随机对照研究证实将远程监控整合到现有临床服务中不能减少住院率或提高患者的生活质量。[279]
使用此内容应接受我们的免责声明。
